Ревматизм – воспалительное инфекционно-аллергическое системное поражение соединительной ткани различной локализации, преимущественно сердца и сосудов. Типичная ревматическая лихорадка характеризуется повышением температуры тела, множественными симметричными артралгиями летучего характера, полиартритом. В дальнейшем могут присоединяться кольцевидная эритема, ревматические узелки, ревматическая хорея, явления ревмокардита с поражением клапанов сердца. Из лабораторных критериев ревматизма наибольшее значение имеют положительный СРБ, повышение титра стрептококковых антител. В лечении ревматизма используются НПВС, кортикостероидные гормоны, иммунодепрессанты.
Общие сведения
Ревматизм (синонимы: ревматическая лихорадка, болезнь Сокольского — Буйо) протекает хронически, со склонностью к рецидивам, обострения наступают весной и осенью. На долю ревматического поражения сердца и сосудов приходится до 80% приобретенных пороков сердца. В ревматический процесс часто оказываются вовлеченными суставы, серозные оболочки, кожа, центральная нервная система. Частота заболеваемости ревматизмом составляет от 0,3% до 3%. Ревматизм обычно развивается в детском и подростковом возрасте (7-15 лет); дети дошкольного возраста и взрослые заболевают гораздо реже; в 3 раза чаще ревматизмом страдают лица женского пола.
Ревматизм (ревматическая лихорадка)
Причины и механизм развития ревматизма
Ревматической атаке обычно предшествует стрептококковая инфекция, вызываемая β-гемолитическим стрептококком группы А: скарлатина, тонзиллит, родильная горячка, острый отит, фарингит, рожа. У 97% пациентов, перенесших стрептококковую инфекцию, формируется стойкий иммунный ответ. У остальных лиц стойкого иммунитета не вырабатывается, и при повторном инфицировании β-гемолитическим стрептококком развивается сложная аутоиммунная воспалительная реакция.
Развитию ревматизма способствуют сниженный иммунитет, молодой возраст, большие коллективы (школы, интернаты, общежития), неудовлетворительные социальные условия (питание, жилье), переохлаждение, отягощенный семейный анамнез.
В ответ на внедрение β-гемолитического стрептококка в организме вырабатываются антистрептококковые антитела (антистрептолизин-О, антистрептогиалуронидаза, антистрептокиназа, антидезоксирибонуклеаза В), которые вместе с антигенами стрептококка и компонентами системы комплемента образуют иммунные комплексы. Циркулируя в крови, они разносятся по организму и оседают в тканях и органах, преимущественно локализуясь в сердечно-сосудистой системе. В местах локализации иммунных комплексов развивается процесс асептического аутоиммунного воспаления соединительной ткани. Антигены стрептококка обладают выраженными кардиотоксическими свойствами, что приводит к образованию аутоантител к миокарду, еще более усугубляющих воспаление. При повторном инфицировании, охлаждении, стрессовых воздействиях патологическая реакция закрепляется, способствуя рецидивирующему прогрессирующему течению ревматизма.
Процессы дезорганизации соединительной ткани при ревматизме проходят несколько стадий: мукоидного набухания, фибриноидных изменений, гранулематоза и склероза. В ранней, обратимой стадии мукоидного набухания развивается отек, набухание и расщепление коллагеновых волокон. Если на этом этапе повреждения не устраняются, то наступают необратимые фибриноидные изменения, характеризующиеся фибриноидным некрозом волокон коллагена и клеточных элементов. В гарнулематозной стадии ревматического процесса вокруг зон некроза формируются специфические ревматические гранулемы. Заключительная стадия склероза является исходом гранулематозного воспаления.
Продолжительность каждой стадии ревматического процесса составляет от 1 до 2 месяцев, а всего цикла – около полугода. Рецидивы ревматизма способствуют возникновению повторных тканевых поражений в зоне уже имеющихся рубцов. Поражение ткани сердечных клапанов с исходом в склероз приводит к деформации створок, их сращению между собой и служит самой частой причиной приобретенных пороков сердца, а повторные ревматические атаки лишь усугубляют деструктивные изменения.
Классификация ревматизма
Клиническую классификацию ревматизма производят с учетом следующих характеристик:
- Фазы заболевания (активная, неактивная)
В активной фазе выделяется три степени: I – активность минимальная, II– активность умеренная, III – активность высокая. При отсутствии клинических и лабораторных признаков активности ревматизма, говорят о его неактивной фазе.
- Варианта течения (острая, подострая, затяжная, латентная, рецидивирующая ревматическая лихорадка)
При остром течении ревматизм атакует внезапно, протекает с резкой выраженностью симптомов, характеризуется полисиндромностью поражения и высокой степенью активности процесса, быстрым и эффективным лечением. При подостром течении ревматизма продолжительность атаки составляет 3-6 месяцев, симптоматика менее выражена, активность процесса умеренная, эффективность от лечения выражена в меньшей степени.
Затяжной вариант протекает с длительной, более чем полугодовой ревматической атакой, с вялой динамикой, моносиндромным проявлением и невысокой активностью процесса. Латентному течению свойственно отсутствие клинико-лабораторных и инструментальных данных, ревматизм диагностируется ретроспективно, по уже сформировавшемуся пороку сердца.
Непрерывно рецидивирующий вариант развития ревматизма характеризуется волнообразным, с яркими обострениями и неполными ремиссиями течением, полисинромностью проявлений и быстро прогрессирующим поражением внутренних органов.
- Клинико-анатомической характеристики поражений:
- с вовлеченностью сердца (ревмокардит, миокардиосклероз), с развитием порока сердца или без него;
- с вовлеченностью других систем (ревматическое поражение суставов, легких, почек, кожи и подкожной клетчатки, нейроревматизм)
- Клинических проявлений (кардит, полиартрит, кольцевидная эритема, хорея, подкожные узелки)
- Состояния кровообращения (смотри: степени хронической сердечной недостаточности).
Симптомы ревматизма
Симптомы ревматизма крайне полиморфны и зависят от степени остроты и активности процесса, а также вовлеченности в процесс различных органов. Типичная клиника ревматизма имеет прямую связь с перенесенной стрептококковой инфекцией (тонзиллитом, скарлатиной, фарингитом) и развивается спустя 1-2 недели после нее. Заболевание начинается остро с субфебрильной температуры (38—39 °С), слабости, утомляемости, головных болей, потливости. Одним из ранних проявлений ревматизма служат артралгии — боли в средних или крупных суставах (голеностопных, коленных, локтевых, плечевых, лучезапястных).
При ревматизме артралгии носят множественный, симметричный и летучий (боли исчезают в одних и появляются в других суставах) характер. Отмечается припухлость, отечность, локальное покраснение и повышение температуры, резкое ограничение движений пораженных суставов. Течение ревматического полиартрита обычно доброкачественно: через несколько дней острота явлений стихает, суставы не деформируются, хотя умеренная болезненность может сохраняться в течение длительного времени.
Спустя 1-3 недели присоединяется ревматический кардит: боли в сердце, сердцебиение, перебои, одышка; астенический синдром (недомогание, вялость, утомляемость). Поражение сердца при ревматизме отмечается у 70-85% пациентов. При ревмокардите воспаляются все или отдельные оболочки сердца. Чаще происходит одновременное поражение эндокарда и миокарда (эндомиокардит), иногда с вовлеченностью перикарда (панкардит), возможно развитие изолированного поражения миокарда (миокардит). Во всех случаях при ревматизме в патологический процесс вовлекается миокард.
При диффузном миокардите появляются одышка, сердцебиения, перебои и боли в сердце, кашель при физической нагрузке, в тяжелых случаях – недостаточность кровообращения, сердечная астма или отек легких. Пульс малый, тахиаритмичный. Благоприятным исходом диффузного миокардита считается миокардитический кардиосклероз.
При эндокардите и эндомиокардите в ревматический процесс чаще вовлекается митральный (левый предсердно-желудочковый) клапан, реже аортальный и трикуспидальный (правый предсердно-желудочковый) клапаны. Клиника ревматического перикардита аналогична перикардитам иной этиологии.
При ревматизме может поражаться центральная нервная система, специфическим признаком при этом служит, так называемая, ревматическая или малая хорея: появляются гиперкинезы – непроизвольные подергивания групп мышц, эмоциональная и мышечная слабость. Реже встречаются кожные проявления ревматизма: кольцевидная эритема (у 7–10% пациентов) и ревматические узелки. Кольцевидная эритема (аннулярная сыпь) представляет собой кольцевидные, бледно-розовые высыпания на туловище и голенях; ревматические подкожные узелки — плотные, округлые, безболезненные, малоподвижные, единичные или множественные узелки с локализацией в области средних и крупных суставов.
Поражение почек, брюшной полости, легких и др. органов встречается при тяжелом течении ревматизма, крайне редко в настоящее время. Ревматическое поражения легких протекает в форме ревматической пневмонии или плеврита (сухого или экссудативного). При ревматическом поражении почек в моче определяются эритроциты, белок, возникает клиника нефрита. Поражение органов брюшной полости при ревматизме характеризуется развитием абдоминального синдрома: болями в животе, рвотой, напряжением брюшных мышц. Повторные ревматические атаки развиваются под влиянием переохлаждения, инфекций, физического перенапряжения и протекают с преобладанием симптомов поражения сердца.
Осложнения ревматизма
Диагностика ревматизма
Объективными диагностическими критериями ревматизма служат разработанные ВОЗ (1988 г.) большие и малые проявления, а также подтверждение предшествующей стрептококковой инфекции. К большим проявлениям (критериям) ревматизма относятся полиартрит, кардит, хорея, подкожные узелки и кольцевидная эритема. Малые критерии ревматизма делятся на: клинические (лихорадка, артралгии), лабораторные (повышение СОЭ, лейкоцитоз, положительный С-реактивный белок) и инструментальные (на ЭКГ — удлинение Р – Q интервала).
Доказательствами, подтверждающими предшествующую стрептококковую инфекцию, служат повышение титров стрептококковых антител (антистрептолизина, антистрептокиназы, антигиалуронидазы), бакпосев из зева β-гемолитического стрептококка группы А, недавняя скарлатина.
Диагностическое правило гласит, что наличие 2-х больших или 1-го большого и 2-х малых критериев и доказательства перенесенной стрептококковой инфекции подтверждает ревматизм. Дополнительно на рентгенограмме легких определяется увеличение сердца и снижение сократительной способности миокарда, изменение сердечной тени. По УЗИ сердца (ЭхоКГ) выявляются признаки приобретенных пороков.
Лечение ревматизма
Активная фаза ревматизма требует госпитализации пациента и соблюдения постельного режима. Лечение проводится ревматологом и кардиологом. Применяются гипосенсибилизирующие и противовоспалительные препараты, кортикостероидные гормоны (преднизолон, триамцинолон), нестероидные противовоспалительные препараты (диклофенак, индометацин, фенилбутазон, ибупрофен), иммунодепрессанты (гидроксихлорохин, хлорохин, азатиоприн, 6-меркаптопурин, хлорбутин).
Санация потенциальных очагов инфекции (тонзиллита, кариеса, гайморита) включает их инструментальное и антибактериальное лечение. Использование антибиотиков пенициллинового ряда при лечении ревматизма носит вспомогательный характер и показано при наличии инфекционного очага или явных признаков стрептококковой инфекции.
В стадии ремиссии проводится курортное лечение в санаториях Кисловодска или Южного берега Крыма. В дальнейшем для предупреждения рецидивов ревматизма в осеннее-весенний период проводят месячный профилактический курс НПВП.
Прогноз и профилактика ревматизма
Своевременное лечение ревматизма практически исключает непосредственную угрозу для жизни. Тяжесть прогноза при ревматизме определяется поражением сердца (наличием и тяжестью порока, степенью миокардиосклероза). Наиболее неблагоприятно с прогностической точки зрения непрерывно прогрессирующее течение ревмокардитов.
Опасность формирования пороков сердца повышается при раннем возникновении ревматизма у детей, поздно начатом лечении. При первичной ревматической атаке у лиц старше 25 лет течение более благоприятно, клапанные изменения обычно не развиваются.
Меры первичной профилактики ревматизма включают выявление и санацию стрептококковой инфекции, закаливание, улучшение социально-бытовых, гигиенических условий жизни и труда. Предупреждение рецидивов ревматизма (вторичная профилактика) проводится в условиях диспансерного контроля и включает профилактический прием противовоспалительных и противомикробных препаратов в осенне-весенний период.
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ревматизм – воспалительное инфекционно-аллергическое системное поражение соединительной ткани различной локализации, преимущественно сердца и сосудов. Типичная ревматическая лихорадка характеризуется повышением температуры тела, множественными симметричными артралгиями летучего характера, полиартритом. В дальнейшем могут присоединяться кольцевидная эритема, ревматические узелки, ревматическая хорея, явления ревмокардита с поражением клапанов сердца. Из лабораторных критериев ревматизма наибольшее значение имеют положительный СРБ, повышение титра стрептококковых антител. В лечении ревматизма используются НПВС, кортикостероидные гормоны, иммунодепрессанты.
- Причины и механизм развития ревматизма
- Классификация ревматизма
- Симптомы ревматизма
- Осложнения ревматизма
- Диагностика ревматизма
- Лечение ревматизма
- Прогноз и профилактика ревматизма
- Цены на лечение
Общие сведения
Ревматизм (синонимы: ревматическая лихорадка, болезнь Сокольского — Буйо) протекает хронически, со склонностью к рецидивам, обострения наступают весной и осенью. На долю ревматического поражения сердца и сосудов приходится до 80% приобретенных пороков сердца. В ревматический процесс часто оказываются вовлеченными суставы, серозные оболочки, кожа, центральная нервная система. Частота заболеваемости ревматизмом составляет от 0,3% до 3%. Ревматизм обычно развивается в детском и подростковом возрасте (7-15 лет); дети дошкольного возраста и взрослые заболевают гораздо реже; в 3 раза чаще ревматизмом страдают лица женского пола.
Ревматизм (ревматическая лихорадка)
Причины и механизм развития ревматизма
Ревматической атаке обычно предшествует стрептококковая инфекция, вызываемая β-гемолитическим стрептококком группы А: скарлатина, тонзиллит, родильная горячка, острый отит, фарингит, рожа. У 97% пациентов, перенесших стрептококковую инфекцию, формируется стойкий иммунный ответ. У остальных лиц стойкого иммунитета не вырабатывается, и при повторном инфицировании β-гемолитическим стрептококком развивается сложная аутоиммунная воспалительная реакция.
Развитию ревматизма способствуют сниженный иммунитет, молодой возраст, большие коллективы (школы, интернаты, общежития), неудовлетворительные социальные условия (питание, жилье), переохлаждение, отягощенный семейный анамнез.
В ответ на внедрение β-гемолитического стрептококка в организме вырабатываются антистрептококковые антитела (антистрептолизин-О, антистрептогиалуронидаза, антистрептокиназа, антидезоксирибонуклеаза В), которые вместе с антигенами стрептококка и компонентами системы комплемента образуют иммунные комплексы. Циркулируя в крови, они разносятся по организму и оседают в тканях и органах, преимущественно локализуясь в сердечно-сосудистой системе. В местах локализации иммунных комплексов развивается процесс асептического аутоиммунного воспаления соединительной ткани. Антигены стрептококка обладают выраженными кардиотоксическими свойствами, что приводит к образованию аутоантител к миокарду, еще более усугубляющих воспаление. При повторном инфицировании, охлаждении, стрессовых воздействиях патологическая реакция закрепляется, способствуя рецидивирующему прогрессирующему течению ревматизма.
Процессы дезорганизации соединительной ткани при ревматизме проходят несколько стадий: мукоидного набухания, фибриноидных изменений, гранулематоза и склероза. В ранней, обратимой стадии мукоидного набухания развивается отек, набухание и расщепление коллагеновых волокон. Если на этом этапе повреждения не устраняются, то наступают необратимые фибриноидные изменения, характеризующиеся фибриноидным некрозом волокон коллагена и клеточных элементов. В гарнулематозной стадии ревматического процесса вокруг зон некроза формируются специфические ревматические гранулемы. Заключительная стадия склероза является исходом гранулематозного воспаления.
Продолжительность каждой стадии ревматического процесса составляет от 1 до 2 месяцев, а всего цикла – около полугода. Рецидивы ревматизма способствуют возникновению повторных тканевых поражений в зоне уже имеющихся рубцов. Поражение ткани сердечных клапанов с исходом в склероз приводит к деформации створок, их сращению между собой и служит самой частой причиной приобретенных пороков сердца, а повторные ревматические атаки лишь усугубляют деструктивные изменения.
Классификация ревматизма
Клиническую классификацию ревматизма производят с учетом следующих характеристик:
- Фазы заболевания (активная, неактивная)
В активной фазе выделяется три степени: I – активность минимальная, II– активность умеренная, III – активность высокая. При отсутствии клинических и лабораторных признаков активности ревматизма, говорят о его неактивной фазе.
- Варианта течения (острая, подострая, затяжная, латентная, рецидивирующая ревматическая лихорадка)
При остром течении ревматизм атакует внезапно, протекает с резкой выраженностью симптомов, характеризуется полисиндромностью поражения и высокой степенью активности процесса, быстрым и эффективным лечением. При подостром течении ревматизма продолжительность атаки составляет 3-6 месяцев, симптоматика менее выражена, активность процесса умеренная, эффективность от лечения выражена в меньшей степени.
Затяжной вариант протекает с длительной, более чем полугодовой ревматической атакой, с вялой динамикой, моносиндромным проявлением и невысокой активностью процесса. Латентному течению свойственно отсутствие клинико-лабораторных и инструментальных данных, ревматизм диагностируется ретроспективно, по уже сформировавшемуся пороку сердца.
Непрерывно рецидивирующий вариант развития ревматизма характеризуется волнообразным, с яркими обострениями и неполными ремиссиями течением, полисинромностью проявлений и быстро прогрессирующим поражением внутренних органов.
- Клинико-анатомической характеристики поражений:
- Клинических проявлений (кардит, полиартрит, кольцевидная эритема, хорея, подкожные узелки)
- Состояния кровообращения (смотри: степени хронической сердечной недостаточности).
Симптомы ревматизма
Симптомы ревматизма крайне полиморфны и зависят от степени остроты и активности процесса, а также вовлеченности в процесс различных органов. Типичная клиника ревматизма имеет прямую связь с перенесенной стрептококковой инфекцией (тонзиллитом, скарлатиной, фарингитом) и развивается спустя 1-2 недели после нее. Заболевание начинается остро с субфебрильной температуры (38—39 °С), слабости, утомляемости, головных болей, потливости. Одним из ранних проявлений ревматизма служат артралгии — боли в средних или крупных суставах (голеностопных, коленных, локтевых, плечевых, лучезапястных).
При ревматизме артралгии носят множественный, симметричный и летучий (боли исчезают в одних и появляются в других суставах) характер. Отмечается припухлость, отечность, локальное покраснение и повышение температуры, резкое ограничение движений пораженных суставов. Течение ревматического полиартрита обычно доброкачественно: через несколько дней острота явлений стихает, суставы не деформируются, хотя умеренная болезненность может сохраняться в течение длительного времени.
Спустя 1-3 недели присоединяется ревматический кардит: боли в сердце, сердцебиение, перебои, одышка; астенический синдром (недомогание, вялость, утомляемость). Поражение сердца при ревматизме отмечается у 70-85% пациентов. При ревмокардите воспаляются все или отдельные оболочки сердца. Чаще происходит одновременное поражение эндокарда и миокарда (эндомиокардит), иногда с вовлеченностью перикарда (панкардит), возможно развитие изолированного поражения миокарда (миокардит). Во всех случаях при ревматизме в патологический процесс вовлекается миокард.
При диффузном миокардите появляются одышка, сердцебиения, перебои и боли в сердце, кашель при физической нагрузке, в тяжелых случаях – недостаточность кровообращения, сердечная астма или отек легких. Пульс малый, тахиаритмичный. Благоприятным исходом диффузного миокардита считается миокардитический кардиосклероз.
При эндокардите и эндомиокардите в ревматический процесс чаще вовлекается митральный (левый предсердно-желудочковый) клапан, реже аортальный и трикуспидальный (правый предсердно-желудочковый) клапаны. Клиника ревматического перикардита аналогична перикардитам иной этиологии.
При ревматизме может поражаться центральная нервная система, специфическим признаком при этом служит, так называемая, ревматическая или малая хорея: появляются гиперкинезы – непроизвольные подергивания групп мышц, эмоциональная и мышечная слабость. Реже встречаются кожные проявления ревматизма: кольцевидная эритема (у 7–10% пациентов) и ревматические узелки. Кольцевидная эритема (аннулярная сыпь) представляет собой кольцевидные, бледно-розовые высыпания на туловище и голенях; ревматические подкожные узелки — плотные, округлые, безболезненные, малоподвижные, единичные или множественные узелки с локализацией в области средних и крупных суставов.
Поражение почек, брюшной полости, легких и др. органов встречается при тяжелом течении ревматизма, крайне редко в настоящее время. Ревматическое поражения легких протекает в форме ревматической пневмонии или плеврита (сухого или экссудативного). При ревматическом поражении почек в моче определяются эритроциты, белок, возникает клиника нефрита. Поражение органов брюшной полости при ревматизме характеризуется развитием абдоминального синдрома: болями в животе, рвотой, напряжением брюшных мышц. Повторные ревматические атаки развиваются под влиянием переохлаждения, инфекций, физического перенапряжения и протекают с преобладанием симптомов поражения сердца.
Осложнения ревматизма
Развитие осложнений ревматизма предопределяется тяжестью, затяжным и непрерывно рецидивирующим характером течения. В активной фазе ревматизма могут развиваться недостаточность кровообращения и мерцательная аритмия.
Исходом ревматического миокардита может являться миокардиосклероз, эндокардита – пороки сердца (митральная недостаточность, митральный стеноз и аортальная недостаточность). При эндокардите также возможны тромбоэмболические осложнения (инфаркт почек, селезенки, сетчатки, ишемия головного мозга и др.). При ревматическом поражении могут развиваться спаечные процессы плевральной, перикардиальной полостей. Смертельно опасными осложнениями ревматизма служат тромбоэмболии магистральных сосудов и декомпенсированные пороки сердца.
Диагностика ревматизма
Объективными диагностическими критериями ревматизма служат разработанные ВОЗ (1988 г.) большие и малые проявления, а также подтверждение предшествующей стрептококковой инфекции. К большим проявлениям (критериям) ревматизма относятся полиартрит, кардит, хорея, подкожные узелки и кольцевидная эритема. Малые критерии ревматизма делятся на: клинические (лихорадка, артралгии), лабораторные (повышение СОЭ, лейкоцитоз, положительный С-реактивный белок) и инструментальные (на ЭКГ — удлинение Р – Q интервала).
Доказательствами, подтверждающими предшествующую стрептококковую инфекцию, служат повышение титров стрептококковых антител (антистрептолизина, антистрептокиназы, антигиалуронидазы), бакпосев из зева β-гемолитического стрептококка группы А, недавняя скарлатина.
Диагностическое правило гласит, что наличие 2-х больших или 1-го большого и 2-х малых критериев и доказательства перенесенной стрептококковой инфекции подтверждает ревматизм. Дополнительно на рентгенограмме легких определяется увеличение сердца и снижение сократительной способности миокарда, изменение сердечной тени. По УЗИ сердца (ЭхоКГ) выявляются признаки приобретенных пороков.
Лечение ревматизма
Активная фаза ревматизма требует госпитализации пациента и соблюдения постельного режима. Лечение проводится ревматологом и кардиологом. Применяются гипосенсибилизирующие и противовоспалительные препараты, кортикостероидные гормоны (преднизолон, триамцинолон), нестероидные противовоспалительные препараты (диклофенак, индометацин, фенилбутазон, ибупрофен), иммунодепрессанты (гидроксихлорохин, хлорохин, азатиоприн, 6-меркаптопурин, хлорбутин).
Санация потенциальных очагов инфекции (тонзиллита, кариеса, гайморита) включает их инструментальное и антибактериальное лечение. Использование антибиотиков пенициллинового ряда при лечении ревматизма носит вспомогательный характер и показано при наличии инфекционного очага или явных признаков стрептококковой инфекции.
В стадии ремиссии проводится курортное лечение в санаториях Кисловодска или Южного берега Крыма. В дальнейшем для предупреждения рецидивов ревматизма в осеннее-весенний период проводят месячный профилактический курс НПВП.
Прогноз и профилактика ревматизма
Своевременное лечение ревматизма практически исключает непосредственную угрозу для жизни. Тяжесть прогноза при ревматизме определяется поражением сердца (наличием и тяжестью порока, степенью миокардиосклероза). Наиболее неблагоприятно с прогностической точки зрения непрерывно прогрессирующее течение ревмокардитов.
Опасность формирования пороков сердца повышается при раннем возникновении ревматизма у детей, поздно начатом лечении. При первичной ревматической атаке у лиц старше 25 лет течение более благоприятно, клапанные изменения обычно не развиваются.
Меры первичной профилактики ревматизма включают выявление и санацию стрептококковой инфекции, закаливание, улучшение социально-бытовых, гигиенических условий жизни и труда. Предупреждение рецидивов ревматизма (вторичная профилактика) проводится в условиях диспансерного контроля и включает профилактический прием противовоспалительных и противомикробных препаратов в осенне-весенний период.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении ревматизма (ревматическая лихорадка).
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Также:
Ревматизм, Болезнь Сокольского — Буйо
Версия: Справочник заболеваний MedElement
Категории МКБ:
Острая ревматическая лихорадка (I00-I02)
Разделы медицины:
Кардиология
Общая информация
Краткое описание
Острая ревматическая лихорадка (ОРЛ) – системное воспалительное заболевание соединительной ткани с преимущественным поражением сердечно-сосудистой системы, развивающееся в связи с острой А-стрептококковой носоглоточной инфекцией у предрасположенных к нему лиц.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 500 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
В настоящее время используется классификация Ассоциации ревматологов России, принятая в 2003 году.
| Клинические варианты | Клинические проявления | Исход | Стадия НК | ||
| основные | дополнительные | КСВ* | NYHA** | ||
| Острая ревматическая лихорадка | Кардит (вальвулит) | Лихорадка | Выздоровление | 0 | 0 |
| Артрит | Артралгии | Хроническая | I | I | |
| Повторная ревматическая лихорадка | Кольцевидная эритема | Абдоминальный синдром | ревматическая болезнь | IIА | II |
| Подкожные ревматические | Серозиты | сердца: | IIБ | III | |
| Узелки |
— без порока сердца*** — порок сердца**** |
III | IV |
Примечание.
* По классификации Стражеско Н.Д. и Василенко В.Х..
** Функциональный класс по NYHA.
*** Наличие поствоспалительного краевого фиброза клапанных створок без регургитации, которое уточняется с помощью ЭхоКГ.
**** При наличии впервые выявленного порока сердца необходимо, по возможности, исключить другие причины его формирования (инфекционный эндокардит, первичный антифосфолипидный синдром, кальциноз клапанов дегенеративного генеза и др.).
Этиология и патогенез
Этиологический фактор — В-гемолитический стрептококк группы А. Заболевание развивается в связи с острой или хронической носоглоточной инфекцией. Особенное значение имеет М-протеин, входящий в состав клеточной стенки стрептококка. Известно более 80 разновидностей М-протеина, из них ревматогенными считают М-5, 6, 14, 18, 19, 24. Необходимым условием также является наследственная предрасположенность (DR21, DR4, антитела HLA; аллоантиген В-лимфоцитов D8/17).
В патогенезе ревматизма имеет важное значение прямое или опосредованное повреждающее воздействие стрептококка на организм: стрептолизин О, гиалуронидаза, стрептокиназа обладают свойствами антигена. В ответ на первичное поступление этих антигенов в кровь организм вырабатывает антитела и осуществляет перестройку иммунологической реактивности. Развитие аллергического состояния и нарушение
иммуногенеза
принято считать главными факторами в патогенезе ревматизма.
При новых обострениях стрептококковой инфекции происходит накопление иммунных комплексов в повышенном количестве. В процессе циркуляции в сосудистой системе они фиксируются в стенке сосудов микроциркуляторного русла и повреждают их. Антигены при этом поступают из крови в соединительную ткань и приводят к ее деструкции (аллергическая реакция немедленного типа). Аллергия имеет важное значение в патогенезе ревматизма. Подтверждением этому служит то, что аллергия начинается не во время ангины, а через 10-14 дней и более после нее.
Важное значение в патогенезе ревматизма имеет также аутоаллергия. Общность антигенного строения стрептококка и соединительной ткани сердца приводит к повреждению оболочек сердца иммунными реакциями в них ,при этом происходит образование аутоантигенов и аутоантител (молекулярная мимикрия). Такие аутоантигены оказывают на эндомиокард большее разрушительное действие, чем один стрептококковый антиген.
Вследствие иммунокомплексной реакции развивается хроническое воспаление в сердце. Помимо нарушения гуморального иммунитета (выработка антител), при ревматизме страдает и клеточный иммунитет. Образуется клон сенсибилизированных лимфоцитов-киллеров, которые несут на себе фиксированные антитела к сердечной мышце и эндокарду и повреждают их (аллергичнеская реакция замедленного типа).
Эпидемиология
Распространенность ревматической лихорадки среди детей в различных регионах мира составяет 0,3-18,6 на 1000 школьников (по данным ВОЗ — 1999). Основное количество больных ревматической болезнью сердца составляют пациенты с приобретенными ревматическими пороками сердца.
За последние 10 лет первичная инвалидность вследствие ревматической лихорадки составляет 0,5-0,9 на 10 тыс. населения (0,7 — в работоспособном возрасте). Данный показатель не имеет тенденции к снижению.
Характерные особенности современного течения ОРЛ:
— относительная стабилизация заболеваемости в большинстве стран;
— тенденция к повышению заболеваемости в старшем возрасте (20-30 лет);
— увеличение частоты случаев с затяжным и латентным течением;
— малосимптомность и моноорганность поражения;
— уменьшение частоты поражения клапанов сердца.
Факторы и группы риска
— возраст 7-20 лет;
— женский пол (женщины болеют в 2,6 раза чаще, чем мужчины);
— наследственность;
— недоношенность;
— врожденные аномалии соединительной ткани, несостоятельность коллагеновых волокон;
— перенесенная острая стрептококковая инфекция и частые носоглоточные инфекции;
— неблагоприятные условия труда или проживание в помещении с повышенной влажностью, низкой температурой воздуха.
Клиническая картина
Cимптомы, течение
Заболевание, как правило, развивается через 2-3 недели после перенесенной носоглоточной инфекции стрептококковой этиологии. Острота дебюта зависит от возраста больного. У детей младшего возраста и школьников начало заболевания острое, в подростковом и более старшем возрасте – постепенное.
Основные клинические проявления ОРЛ:
— полиартрит;
— кардит;
— хорея;
— кольцевидная
эритема
;
— подкожные ревматические узелки.
Кардит
Является основным клиническим признаком ОРЛ, который наблюдается в 90-95% случаев.
По рекомендации Американской кардиологической ассоциации (АКА) основным критерием ревмокардита считается вальвулит. Он проявляется органическим сердечным шумом, в сочетании с миокардитом и/или перикардитом.
Ведущий симптом ревматического вальвулита – длительный дующий систолический шум, связанный с I тоном и являющийся отражением
митральной регургитации
. Этот шум занимает большую часть систолы, лучше всего прослушивается в области верхушки сердца и обычно проводится в левую подмышечную область. Шум может иметь различную интенсивность (в особенности на ранних стадиях заболевания); существенных изменений при перемене положения тела и при дыхании не наблюдается. Чаще всего поражается митральный клапан, затем аортальный и редко трикуспидальный и клапан легочной артерии (для подробной информации также см. подпункты I01.0, I01.1, I01.2).
Ревматический артрит
Отмечается у 75% больных при первой атаке ОРЛ.
Основные характеристики артрита:
— кратковременность;
— доброкачественность;
— летучесть поражения с преимущественным вовлечением крупных и средних суставов.
Полная регрессия воспалительных изменений в суставах происходит в течение 2-3 недель. При современной противовоспалительной терапии время регрессии можно сократить до нескольких часов или дней (подробнее см. в подпункте I00).
Малая хорея
Представляет собой ревматическое поражение нервной системы. Наблюдается преимущественно у детей (реже — у подростков) в 6-30% случаев.
Клинические проявления (пентада синдромов):
— хореические
гиперкинезы
;
— мышечная гипотония вплоть до дряблости мышц с имитацией параличей;
— стато-координационные нарушения;
—
сосудистая дистония
;
— психопатологические явления.
Постановка диагноза ревматической хореи при отсутствии других критериев ОРЛ осуществляется только после исключения других возможных причин поражения нервной системы: хорея Геттингтона, системная красная волчанка, болезнь Вильсона, лекарственные реакции и т.д. (подробнее о дифференциальной диагностике см. в заболеваниях пункта I02).
Кольцевидная (анулярная) эритемa
Встречается в 4-17% случаев. Проявляется в виде бледно-розовых кольцевидных высыпаний, варьирующих в размерах. Высыпания, главным образом, локализуются на туловище и проксимальных отделах конечностей (но не на лице). Эритема носит транзиторный мигрирующий характер, не сопровождается зудом или
индурацией
и бледнеет при надавливании.
Ревматические узелки
Встречаются в 1-3 % случаев. Представляют собой округлые, безболезненные, малоподвижные, быстро возникающие и исчезающие образования различных размеров на разгибательной поверхности суставов, в области лодыжек, ахилловых сухожилий, остистых отростков позвонков, а также в затылочной области hallea aponeurotica.
У детей и подростков при ОРЛ могут наблюдаться такие симптамы, как тахикардия без связи с повышением температуры тела, боли в животе, боли за грудиной, недомогание, анемия. Данные симптомы могут служить дополнительным подтверждением диагноза, но не являются диагностическими критериями, так как часто встречаются при многих других заболеваниях.
Диагностика
В настоящее время в соответствии с рекомендациями ВОЗ для ОРЛ в качестве международных применяются следующие диагностические критерии Джонса, пересмотренные Американской ассоциацией кардиологов в 1992 году.
Большие критерии:
— кардит;
— полиартрит;
— хорея;
— кольцевидная эритема;
— подкожные ревматические узелки.
Малые критерии:
— клинические: артралгии, лихорадка;
— лабораторные: повышенные острофазовые показатели: СОЭ и С-реактивный белок;
— удлинение интервала Р-R на ЭКГ.
Данные, подтверждающие предшествовавшую А-стрептококковую инфекцию:
— позитивная А-стрептококковая культура, выделенная из зева или положительный тест быстрого определения А-стрептококкового антигена;
— повышенные или повышающиеся титры А-стрептококковых антител.
Наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документировано подтверждающими предшествующую инфекцию стрептококками группы А, свидетельствует о высокой вероятности ОРЛ.
Инструментальные методы
1. ЭКГ выявляет нарушения ритма и проводимости, в виде преходящей АВ-блокады 1-2 степени,
экстрасистолии
, изменений зубца Т в виде снижения его амплитуды и инверсии. Все изменения ЭКГ нестойкие и быстро изменяются в процессе лечения.
2. Фонокардиография применяется с целью уточнения характера шума, выявленного при аускультации. При миокардите отмечается снижение амплитуды I тона, его деформация, патологический III и IV тоны, систолический шум, занимающий 12 систолы.
При наличии эндокардита регистрируется высокочастотный систолический шум, протодиастолический или пресистолический шум на верхушке при формировании митрального стеноза, протодиастолический шум на аорте при формировании недостаточности клапана аорты, ромбовидный систолический шум на аорте при формировании аортального стеноза.
3. Рентгенография органов грудной клетки дает возможность выявить наличие застойных явлений в малом круге кровообращения (признаки сердечной недостаточности) и
кардиомегалию
.
4. Эхокардиография является одним из важнейших методов диагностики.
ЭхоКГ-признаки поражения митрального клапана:
— краевое утолщение, рыхлость, «лохматость» створок клапана;
— ограничение подвижности утолщенной задней створки;
— наличие митральной регургитации, степень которой зависит от тяжести поражения;
— небольшой концевой
пролапс
(2-4 мм) передней или задней створки.
ЭхоКГ-признаки поражения аортального клапана:
— утолщение, рыхлость эхо-сигнала аортальных створок, что хорошо видно в диастоле из парастернальной позиции и в поперечном сечении;
— чаще выражено утолщение правой коронарной створки;
— аортальная регургитация (направление струи к передней митральной створке);
— высокочастотное трепетание (флатер) передней митральной створки вследствие аортальной регургитации.
Лабораторная диагностика
Специфических лабораторных тестов, подтверждающих наличие ревматизма, нет. Однако на основании лабораторных анализов можно оценить активность ревматического процесса.
Определение титра стрептококковых антител — одно из важных лабораторных исследований, позволяющее подтвердить наличие стрептококковой инфекции. Уже на ранних стадиях острого ревматизма уровни таких антител возрастают. Однако повышенный титр антител сам по себе не отражает активность ревматического процесса.
Наиболее широко используемый тест для определения стрептококковых антител — определение антистрептолизина О. При однократном исследовании повышенными считаются титры не менее 250 единиц Тодда у взрослых и 333 единицы у детей старше 5 лет.
Для диагностики также применяется выделение стрептококков группы А из носоглотки путем взятия посевов. По сравнению с определением уровня антител, данный метод является менее чувствительным.
Наиболее часто определяемые гематологические показатели острой фазы ревматизма — СОЭ и С-реактивный белок. У больных острой ревматической лихорадкой эти показатели всегда будут повышены, за исключением больных с хореей.
Следует иметь в виду, что все известные биохимические показатели активности ревматического процесса являются неспецифичными и непригодными для нозологической диагностики. Судить о степени активности болезни (но ни о ее наличии) при помощи комплекса этих показателей можно в том случае, когда диагноз ревматизма обоснован клинико-инструментальными данными.
Значимые для диагностики биохимические показатели:
— уровень фибриногена плазмы выше 4 г/л;
— альфа-глобулины — выше 10%;
— гамма-глобулины — выше 20%;
— гексозы — выше 1,25 гм;
— серомукоид — выше 0,16 гм;
— церулоплазмин — выше 9,25 гм;
— появление в крови С-реактивного белка.
В большинстве случаев биохимические показатели активности параллельны величинам СОЭ.
Дифференциальный диагноз
Основные заболевания с которыми необходимо дифференцировать острую ревматическую лихорадку
1. Неревматический миокардит (бактериальный, вирусный).
Типичные признаки:
— наличие хронологической связи с острой носоглоточной (в основном вирусной) инфекцией;
— укорочение (менее 5-7 дней) или отсутствие латентного периода;
— в дебюте болезни проявляются симптомы
астенизации
, нарушения терморегуляции;
— постепенное развитие заболевания;
— артрит и выраженные артралгии отсутствуют;
— кардиальные жалобы имеют активный и эмоционально окрашенный характер;
— присутствуют четкие клинические, ЭКГ- и ЭхоКГ-симптомы миокардита;
—
вальвулит
отсутствует;
— диссоциация клинических и лабораторных параметров;
— медленная динамика под влиянием противовоспалительной терапии.
2. Постстрептококковый артрит.
Может встречаться у лиц среднего возраста. Имеет относительно короткий латентный период (2-4 дня) от момента перенесенной БГСА-инфекции глотки (бета-гемолитический стрептококк группы А) и персистирует в течение более длительного времени (около 2 мес.). Заболевание не сопровождается кардитом, недостаточно оптимально реагирует на терапию противовоспалительными препаратами и полностью регрессирует без остаточных изменений.
3. Эндокардит при системной красной волчанке, ревматоидном артрите и некоторых других ревматических заболеваниях.
Данные заболевания отличаются характерными особенностями внесердечных проявлений. При системной красной волчанке выявляются специфичные иммунологические феномены — антитела к ДНК и другим ядерным субстанциям.
4. Идиопатический пролапс митрального клапана.
При данном заболевании большинство больных имеют астенический тип конституции и фенотипические признаки, указывающие на врожденную дисплазию соединительной ткани (воронкообразная деформация грудной клетки, сколиоз грудного отдела позвоночника, синдром гипермобильности суставов и др). Поставить правильный диагноз помогают тщательный анализ клинических особенностей внесердечных проявлений заболевания и данные допплерэхокардиографии. Для эндокардита характерна изменчивость аускультативной картины.
5. Инфекционный эндокардит.
Лихорадочный синдром при инфекционном эндокардите, в отличие от ОРЛ, полностью не купируется только назначением
НПВС
, быстро прогрессируют деструктивные изменения клапанов, а также нарастают симптомы сердечной недостаточности. При проведении Эхо-КГ на клапанах обнаруживаются
вегетации
. Характерным является выделение позитивной гемокультуры. В качестве возбудителей верифицируются зеленящие стрептококки, стафилококки и другие грамотрицательные микроорганизмы.
6. Клещевая мигрирующая эритема.
Является
патогномоничным
признаком ранней стадии болезни Лайма. В отличие от анулярной эритемы обычно имеет большие размеры (6-20 см в диаметре). У детей чаще появляется в области головы и лица, протекает с зудом и жжением, регионарной
лимфаденопатией
.
7. Синдром PANDAS.
В отличие от ревматической хореи для данного синдрома типичны выраженность психиатрических аспектов (сочетание навязчивых мыслей и навязчивых движений), а также значительно более быстрый регресс симптомов заболевания на фоне одной лишь адекватной противострептококковой терапии.
Осложнения
Осложнения возникают при тяжелом, затяжном и непрерывно рецидивирующем течении. В активной стадии осложнениями выступают
мерцательная аритмия
и недостаточность кровообращения. В дальнейшем — миокардиосклероз (исход миокардита) и формирование клапанных пороков.
Лечение
Всем больным назначают постельный режим в течение острого периода заболевания, диету, богатую витаминами и белком, с ограничением поваренной соли и углеводов.
Медикаментозное лечение
Этиотропная терапия
Направлена на эрадикацию b-гемолитического стрептококка группы А.
Применяется бензилпенициллин в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующим переходом на применение дюрантной формы препарата (бензатин бензилпенициллин).
При непереносимости препаратов пенициллина применяют макролиды:
— азитромицин по схеме взрослым 0,5 г однократно в первые сутки, затем по 0,25 г один раз в день в течение четырех дней;
— или кларитромицин по 250 мг 2 р. в день 10 дней;
— или рокситромицин по 150 мг 2 р. в день 10 дней).
При непереносимотсти пенициллинов и макролидов используется антибиотикик из группы линкозамидов:
— линкомицин по 500 мг 3 р. в день 10 дней;
— или клиндамицин по 150 мг 4 р в день 10 дней.
Патогенетическое лечение ОРЛ заключается в применении глюкокортикоидов и нестероидных противовоспалительных препаратов (НПВП).
В детской кардиоревматологии в настоящее время используется преимущественно преднизолон (особенно при ярко и умеренно выраженном ревмокардите и полисерозитах). Суточная доза препарата составляет 20-30 мг до достижения терапевтического эффекта (как правило, в течение 2 нед.). Далее доза снижается (2,5 мг каждые 5-7 дней) вплоть до полной отмены.
При лечении ОРЛ у взрослых препаратами выбора считаются индометацин и диклофенак (150 мг в сутки в течение 2 мес.).
Показания для назначения НПВП:
— низкая степень активности;
— изолированный суставной синдром;
— затяжное, латентное течение.
Показания для назначения глюкокортикоидов:
— ярко и умеренно выраженный кардит;
— максимальная или умеренная степень активности;
— острое, реже — подострое и рецидивирующее течение;
— малая хорея;
— наличие вальвулита.
При наличии симптомов недостаточности кровообращения в план лечения включают сердечные гликозиды и диуретики. Схема их назначения аналогична таковой при лечении сердечной недостаточности другой этиологии.
Назначение сердечных гликозидов и диуретиков в сочетании с противовоспалительными средствами оправдано при активном течении ревматического процесса только на фоне неревматического порока сердца.
Применение кардиотонических препаратов нецелесообразно при развитии сердечной декомпенсации как следствия первичного ревмокардита (в основном встречается только в детском возрасте). В данных случаях явный терапевтический эффект может быть достигнут при использовании высоких доз преднизолона (40-60 мг в сутки).
Поскольку глюкокортикоиды оказывают специфическое воздействие на минеральный обмен, а также в связи с достаточно высоким уровенем дистрофических процессов в миокарде (особенно у больных с повторной ОРЛ на фоне порока сердца), следует применять в терапии препараты калия (панангин, аспаркам), анаболические гормоны, рибоксин и поливитамины.
В случаях тяжелого течения заболевания, когда развиваются признаки выраженной сердечной недостаточности на фоне вальвулита, может быть рекомендовано хирургическое лечение – вальвулопластика либо протезирование клапана.
Прогноз
Поражение клапанного аппарата приводит к развитию порока сердца у 20-25% больных, перенесших первичный ревмокардит. Повторные атаки повышают риск формирования порока сердца до 60-70%. Также такие больные входят в группу риска по развитию инфекционного эндокардита.
Артрит в отличие от кардита полностью излечим и не приводит к патологическим или функциональным последствиям.
При адекватном лечении все симптомы хореи полностью купируются и не оставляют следа, хотя малые непроизвольные движения, незаметные при осмотре, могут сохраняться несколько лет.
Госпитализация
Все больные с подозрением на острую ревматическую лихорадку должны быть госпитализированы для уточнения диагноза и лечения.
Профилактика
Первичная профилактика ОРЛ
В основе — своевременная диагностика и адекватная терапия активной А-стрептококковой инфекции верхних дыхательных путей (фарингит, тонзиллит).
Необходимое лечение в случае возникновения острого А-стрептококкового тонзиллофарингита у лиц молодого возраста, имеющих факторы риска развития ОРЛ (отягощенная наследственность, неблагоприятные социально-бытовые условия и др.): 5-дневное лечение бензилпенициллином в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующей однократной инъекцией бензатин бензилпенициллина.
В других ситуациях возможно применение оральных пенициллинов в течение 10 дней (амоксициллин). Рекомендуемая схема применения амоксициллина — 1-1,5 г (для взрослых и детей старше 12 лет) и 500-750 мг (для детей от 5 до 12 лет) в сутки.
Вторичная профилактика ОРЛ
Направлена на предотвращение рецидивов заболевания.
Применяют препараты пролонгированного действия: бициллин-1 (бензатинпенициллин, экстенциллин) и бициллин-5. Бициллин-1 менее аллергичен и дольше сохраняется в необходимой концентрации (21 день против 7-14 дней у бициллина-5).
Бициллин-1 вводят в/м:
— взрослым и подросткам — 2,4 млн ЕД;
— детям при массе тела менее 25 кг — 600 000 Ед;
— детям с массой тела более 25 кг -1,2 млн ЕД.
Бициллинопрофилактика начинается в стационаре сразу после окончания ежедневной антибактериальной терапии и проводится круглогодично. Ее длительность устанавливается индивидуально для каждого пациента. Для больных, перенесших ОРЛ без кардита (артрит, хорея) длительность — не менее 5 лет после атаки или до 18 лет ( по принципу «что дольше»). Для больных с излеченным кардитом без порока сердца длительность — не менее 10 лет или до 25-летнего возраста ( по принципу «что дольше»).
Информация
Источники и литература
-
Насонов Е.Л. Противовоспалительная терапия ревматических заболеваний, «М-СИТИ», М., 1996
-
Внутренние болезни. В 10 книгах / пер. с англ. под ред. Браунвальда Е., Иссельбахера К.Дж., Петерсдорфа Р.Г. и др., М., Медицина, 1995
- Книга 5, стр. 448
-
Кардиология. Национальное руководство /под редакцией Беленкова Ю.Н., Оганова Р.Г., 2007
- стр. 1086-1099
-
Клинические рекомендации. Ревматология /под редакцией Насонова Е.Л., М.:ГЭОТАР-Медиа, 2008
-
Окороков А.Н. Диагностика болезней внутренних органов, М.: Мед.лит., 2000
- Т.2 Диагностика ревматических и системных заболеваний соединительной ткани. Диагностика эндокринных заболеваний, стр. 2-17
-
Ревматические болезни /под ред. Насоновой В.А., Бунчука Н.В.- М., Медицина, 1997
- стр. 520
-
Ревматические болезни: номенклатура, классификация, стандарты диагностики и лечения /под ред. Коваленко В.Н., Шубы Н.М., К., 2002
-
Ревматология. Национальное руководство /под редакцией Насонова Е.Л., Насоновой В.А., 2008
- стр.400-419
-
«Острая ревматическая лихорадка на рубеже веков» Белов Б. С., «Русский медицинский журнал», 1999, Т.7. № 18., с.694-698
-
«Острая ревматическая лихорадка: современное состояние проблемы» Белов Б.С., Русский медицинский журнал, 2004, Т.12, №6, стр. 33-42
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Код по МКБ-10: I00-I02.
Синонимы: ревматизм, острая ревматическая лихорадка.
Ревматизм — воспаление соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе (ревмокардит), а также в мозге (хорея), суставах (полиартрит) и коже. Термин “ревматизм” сегодня считается устаревшим. По современной терминологии заболевание называется острой ревматической лихорадкой.
Развитие ее тесно связано с предшествующей острой или хронической носоглоточной инфекцией (например, фарингитом), вызванной стрептококком. В случае стрептококковой инфекции возникает прямое или опосредованное повреждающее воздействие его компонентов и токсинов на организм с развитием иммунного воспаления.
Немаловажную роль отводят генетическим факторам, что подтверждается более частой заболеваемостью детей из семей, в которых кто-то из родителей страдает ревматизмом.
Заболеванию чаще подвержены дети и подростки в возрасте от 7 до 15 лет.
Ревматическая лихорадка вызывает хроническое прогрессирующее пражение сердца и его клапанов и является самой распространенной причиной сердечных заболеваний у детей в мире1.
Однако, уровень заболеваемости неуклонно снижается. Это связано с улучшением условий жизни, а также с широким использованием антибиотиков для лечения стрептококковых инфекций.
Симптомы ревматизма
Ревматизм характеризуется многообразием проявлений и вариабельностью течения. Как правило, он возникает в школьном возрасте, реже у дошкольников и практически не встречается у детей младше 3 лет.
В типичных случаях первые внешние признаки ревматизма:
- боли в суставах которые выявляются через 2-4 недели после ангины или фарингита,
- лихорадка до 38С, признаки интоксикации (утомляемость, слабость, головная боль).
Одними из наиболее ранних признаков ревматизма являются боли в суставах (ревматоидный артрит).
Ревматоидному артриту свойственно острое начало, вовлечение крупных или средних суставов (чаще коленных, голеностопных, локтевых), быстрое обратное развитие процесса.
Фото: крупные суставы, поражаемые ревматическим артритом
Признаки поражения сердца (боли в области сердца при поражении перикарда, сердцебиение, одышка) — обязательный и важный признак острой ревматической лихорадки. Поражается внутренняя и наружная оболочки сердца (эндокард и перикард).
Стоит заметить, что в детском и подростковом возрасте первым симптомом чаще выступают нарушения в работе сердца, а во взрослом и пожилом возрасте — артрит2.
Чаще, особенно в начале заболевания, наблюдаются разнообразные астенические проявления (вялость, недомогание, повышенная утомляемость).
К более редким симптомам ревматизма относятся поражения кожи: аннулярная сыпь и ревматические узелки.
Аннулярная сыпь (кольцевидная эритема) – бледно-розовые неяркие высыпания в виде тонкого кольцевидного ободка, не возвышающиеся над поверхностью кожи и исчезающие при надавливании. Сыпь обнаруживается у 4-17% больных ревматизмом преимущественно на пике заболевания и обычно носит нестойкий характер.
Фото: кольцевидная эритема, сайт кафедры дерматовенерологии Томского военно-медицинского института
Довольно редкий признак острой ревматической лихорадки — хорея (поражение мозга). К ее симптомам относят внезапное изменение почерка, гримасничанье, невнятная речь, общее двигательное беспокойство. Иногда на первый план выходит признаки мышечной слабости: человек не может сидеть, ходить, нарушается процесс глотания. перечисленные признаки усиливаются при волнении, иногда при физической нагрузке и проходят во время сна.
Подкожные ревматоидные узелки – округлые, плотные, малоподвижные, безболезненные, единичные или множественные образования с локализацией в области крупных и средних суставов, остистых отростков позвонков, в сухожилиях. В настоящее время встречаются нечасто, преимущественно при тяжелой форме ревматизма, сохраняются от нескольких дней до 1–2 месяцев, затем проходят.
Узелки редко наблюдются в течение первых недель острого ревматического приступа. Обычно они возникают после месяца болезни и чаще встречаются у пациентов, у которых ревматическая активность сохранялась в течение многих недель или месяцев.
Фото: ревматоидные узелки в области локтевого сустава (сайт кафедры дерматовенерологии Томского военно-медицинского института)
Боли в животе, поражение легких, почек, печени и других органов при ревматизме в настоящее время встречается крайне редко, в основном при тяжелом его течении.
Частота встречаемости симптомов острой ревматической лихорадки3
- Кардит (поражение сердца) — 90-95%;
- Ревматический артрит (поражение суставов) — 60-100% случаев;
- Ревматическая хорея — 6-30% случаев, преимущественно у детей;
- Кольцевидная (аннулярная) эритема — 4-17%;
- Ревматоидные узелки — 1-3%.
Диагностика
Жалобы пациента
Огромное значение в диагностике острой ревматической лихорадки имеют осмотр и жалобы пациента. Боли в суставах, выслушивание шумов сердца, повышение температуры, обнаружение характерных кожных проявлений, перечисленных выше мозговых нарушений — все это является критериями постановки диагноза острая ревматическая лихорадка.
Анализы
Лабораторные показатели у больных ревматизмом отражают признаки стрептококковой инфекции, наличие воспалительных реакций и иммунопатологического процесса.
В активную фазу определяются4:
- лейкоцитоз,
- увеличение СОЭ,
- повышение титров АСЛ-О(антистрептолизина-О),
- С-реактивный белок (СРБ),
- отрицательный ревматоидный фактор.
Инструментальные методы
ЭКГ. На электрокардиограмме нередко выявляются нарушения ритма.
Рентгенография органов грудной клетки. Возможно выявление признаков поражения легочной ткани (ревматический пневмонит).
Фото: картина пневмонита на рентгенограмме
Рентгенологическое исследование суставов. Необходимо для дифдиагностики с другими артритами.
УЗИ сердца. Поскольку сердце поражается чаще всего при острой ревматической лихорадке, эхокардиография — основной метод, позволяющий выявить структурные изменения клапанов (чаще поражается митральный клапан, реже аортальный и трикуспидальный) и признаки воспаления перикарда.
Компьютерная томография легких. Используется в особых случаях для выявления ревматического пневмонита и тромбоэмболии мелких ветвей легочной артерии.
Лечение ревматизма
Лечение ревматизма основывается на раннем назначении комплексной терапии, направленной на уничтожение стрептококковой инфекции, подавление активности воспалительного процесса, а также на предупреждении развития или прогрессирования порока сердца.
Терапия может проводиться как амбулаторно, так и в стационаре.
И стационарное, и амбулаторное лечение предполагает обязательное применение антибиотиков, которые подбирают с учетом чувствительности к ним стрептококка. Чаще всего используют препараты пенициллинового ряда.
Лечение в стационаре
В острой стадии заболевания лечение проводится только в стационаре. Там же могут провести устранение хронических очагов инфекции, в частности, операцию по удалению миндалин, осуществляемую через 2–2,5 месяца от начала заболевания при отсутствии признаков активности процесса.
Основной задачей после стихания острого процесса является достижение полной ремиссии и восстановление функциональной способности сердечно-сосудистой системы. С этой целью больным назначается амбулаторное лечение и наблюдение.
Амбулаторное лечение
В условиях поликлиники лечатся, как правило, пациенты с хроническим течением заболевания или долечиваются больные после стационара.
Больному назначают лекарственную терапию, коррекцию питания и лечебную физкультуру, которые определяются индивидуально с учетом особенностей заболевания и прежде всего тяжести поражения сердца.
Антибиотики при ревматизме
Антибактериальная терапия — важнейшее звено в лечении ревматизма. Вместо неё категорически нельзя использовать народные средства. В подавляющем большинстве случаев они только усугубляют ситуацию.
При наличии хронического тонзиллита, при частых обострениях очаговой инфекции продолжительность лечения препаратами пенициллинового ряда увеличивают или дополнительно используют другой антибиотик – амоксициллин, макролиды (азитромицин, рокситромицин, кларитромицин), цефуроксим аксетил, другие цефалоспорины в возрастной дозировке.
Противовоспалительные средства
Антиревматическая терапия предусматривает один из нестероидных противовоспалительных препаратов (НПВП), который назначают изолированно или в комплексе с гормонами в зависимости от показаний.
НПВП применяют не менее 1-1,5 месяцев до устранения признаков активности процесса. Препаратом выбора является диклофенак.
Преднизолон назначают преимущественно при острой ревматической лихорадке с выраженным кардитом (воспалительные процессы в сердце) в начальной дозе назначают в течение 10–14 дней до получения эффекта, затем суточную дозу снижают каждые 5–7 дней под контролем клинико-лабораторных показателей, в последующем препарат постепенно отменяют.
Помимо антибактериальной и противовоспалительной терапии проводят симптоматическую терапию при следующих состояниях: поражение сердца, когда появляются симптомы застойной сердечной недостаточности:
- мочегонные,
- блокаторы кальциевых канало (амлодипин),
- бета-блокаторы(карведилол, метопролол, бисопролол),
- сердечные гликозиды (дигоксин).
В неактивной фазе заболевания больным паказано санаторно-курортное лечение.
В санатории продолжают начатую в стационаре терапию, лечат очаги хронической инфекции, осуществляют соответствующий лечебно-оздоровительный режим с дифференцированной двигательной активностью, лечебной физкультурой, закаливающими процедурами.
Профилактика рецидивов
Следующий этап комплексной терапии ревматизма предусматривает профилактику рецидивов и прогрессирования заболевания.
С этой целью используют препараты пенициллина продленного действия, преимущественно бициллин-1, первое введение которого осуществляют еще в период стационарного лечения, а в последующем – 1 раз в 3 недели круглогодично.При ревматизме без вовлечения сердца бициллинопрофилактику проводят в течение 5 лет после последней атаки.
Все больные, перенесшие острую ревматическую лихорадку, должны находится под диспансерным наблюдением ревматолога. Регулярно, 2 раза в год, проводят амбулаторное обследование, включающее лабораторные и инструментальные методы; назначают необходимые оздоровительные мероприятия, лечебную физкультуру.
В весенне-осенний период наряду с проведением бициллинопрофилактики показан месячный курс НПВП.
При формировании тяжелого ревматического порока сердца показано хирургическое лечение — протезирование пораженных клапанов.
Профилактика
Профилактика ревматизма подразделяется на первичную и вторичную.
Первичная профилактика направлена на предупреждение ревматизма (острой ревматической лихорадки) и включает:
- Повышение иммунитета (закаливание, чередование нагрузки и отдыха, полноценное питание, др.).
- Выявление и лечение антибактериальными препаратами острой и хронической стрептококковой инфекции.
- Профилактические мероприятия у предрасположенных к развитию ревматизма детей: из семей, в которых имеются случаи ревматизма или других ревматических заболеваний; часто болеющих носоглоточной инфекцией; имеющих хронический тонзиллит или перенесших острую стрептококковую инфекцию.
Вторичная профилактика направлена на предупреждение рецидивов и прогрессирования заболевания у больных с ревматизмом в условиях диспансерного наблюдения.
Прогноз при ревматизме
В настоящее время непосредственно угрозы жизни острая ревматическая лихорадка не несет. На прогноз больше всего влияет степень поражения сердца. А при своевременно начатом лечении первичное поражение его заканчивается выздоровлением.
Формирование клапанных пороков сердца, чаще с развитием митральной недостаточности, определяется у детей в 20-25%, у подростков в 30%, у взрослых в 35-49% случаев при первой атаке, преимущественно при тяжелом, затяжном или латентном течении заболевания (острая форма переходит в хроническую ревматическую лихорадку).
Источники:
- 1, 2. Steven J Parrillo, DO. Rheumatic Fever in Emergency Medicine. — Medscape, Feb 2018.
- 3. Белов Б.С. Острая ревматическая лихорадка: современное состояние проблемы. — Русский медицинский журнал, №6 от 26.03.2004.
- 4. Pirinccioglu AG. Measurements of Oxidative Stress Parameters in Children with Acute Rheumatic Fever. — Pediatrics Int., Jul 2019.
- Шостак Н.А. Острая ревматическая лихорадка: взгляд на проблему в XXI веке. — Клиницист, №1 от 2010.
Дата публикации 6 апреля 2020Обновлено 12 сентября 2022
Определение болезни. Причины заболевания
Термин «ревматизм» в настоящее время употребляется в основном русскоязычной медициной. Согласно официальной международной терминологии, название заболевания — «острая ревматическая лихорадка». В обывательском понимании под термином «ревматизм» неверно подразумеваются исключительно заболевания опорно-двигательного аппарата.
Острая ревматическая лихорадка (ОРЛ) — системное воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе. Может возникнуть у предрасположенных лиц после перенесённой ангины или фарингита, вызванных бета-гемолитическим стрептококком группы А [4].
Болезнь поражает все оболочки сердца, особенно миокард (средний мышечный слой) и эндокард (внутреннюю оболочку). В дальнейшем деформируется клапанный аппарат с развитием порока сердца и сердечной недостаточности.
Краткое содержание статьи — в видео:
Это заболевание известно человечеству с давних времён. Первые упоминания об острой ревматической лихорадке как о болезни суставов появились в древнекитайской медицине, и вплоть до XVIII века ревматизм рассматривали только как поражение суставов. Раньше врачи считали, что воспаление связано с тем, что какая-то ядовитая жидкость растекается по всему телу. Отсюда и произошло название болезни — «ревматизм» (от греческого rheuma — течение) [7]. Само это понятие ввёл римский врач и естествоиспытатель Клавдий Гален.
В XIX веке французский врач Ж. Буйо (1836) и русский профессор И.Г. Сокольский первыми описали ревматические пороки сердца. Заслуги этих учёных настолько велики в изучении ОРЛ, что ревматизм называли их именем — болезнью Сокольского — Буйо [1][2][7].
Русский клиницист С.П. Боткин одним из первых в России поднял проблему ОРЛ. Он рассматривал данное заболевание как системное, поражающее все органы, в том числе сердце и суставы. Тогда ОРЛ впервые связали со стрептококковой инфекцией (если обратиться к терминологии того времени — это острый суставной ревматизм). Тогда же Боткин обратил внимание на связь болезни со скарлатиной. Ещё причинами он назвал плохое питание, скученность людей и неблагоприятные социально-бытовые условия [7].
Факторы риска развития ОРЛ
Ревматизм чаще развивается у молодых людей и детей. Им свойственно более частое заболевание стрептококковой инфекцией. Большую роль в развитии ОРЛ играет наследственная предрасположенность. Важным доказательством влияния наследственности на ОРЛ можно считать открытие в 1985 году В-лимфоцитарного аллоантигена, определяемого с помощью моноклональных антител Д817. У больных ОРЛ наблюдается высокое носительство этого антигена [2]. Не случайно ревматизм возникает лишь у одного из 100 переболевших ангиной.
Ещё одним фактором развития ревматизма являются плохие социально-бытовые условиях, а именно низкая температура и высокая влажность в помещении, где находится много людей. Такие условия могут наблюдаться в казармах, что объясняет вспышки ревматизма у новобранцев [1][2].
ОРЛ и её последствия представляли серьёзную проблему для здоровья и жизни людей вплоть до середины XX века, когда был открыт пенициллин. От этого заболевания погибали люди молодого возраста, в том числе военнослужащие. В России заболеваемость ревматизмом была очень высокой. В 1920-1930-х гг. смертность от ОРЛ с вовлечением сердца доходила до 40 %, частота формирования пороков — до 75 % [5]. Благодаря активной противоревматической работе, организационным мероприятиям и научным достижениям к середине XX века заболеваемость ревматизмом начала снижаться, и в 1980-е гг. составляла 5 человек на 100 000 населения. К 2007 году первичная заболеваемость ревматизмом составляла 0,016 на 1000 населения. В настоящее время изменился характер течения ОРЛ. Нередко болезнь протекает со слабовыраженными признаками воспаления, что затрудняет своевременную диагностику.
Этиология
Отмечено, что заболевшие ОРЛ незадолго до начала болезни перенесли ангину, обострение хронического тонзиллита или скарлатину. В крови у таких пациентов было зафиксировано повышенное количество стрептококкового антигена и противострептококковых антител, что подтверждает связь ревматизма со стрептококковой инфекцией [5].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ревматизма
Основным, а в большинстве случаев и единственным проявлением ревматизма является поражение сердца, вызванное воспалением — ревмокардит (кардит). При ревмокардите происходит одновременное поражение миокарда и эндокарда. Это главный синдром, определяющий тяжесть и исход заболевания.
В случае кардита взрослые пациенты испытывают дискомфорт в области сердца, перебои сердечного ритма, учащённое сердцебиение. Может быть лёгкая одышка при физической нагрузке [4][5][7]. У детей эта патология протекает тяжелее: заболевание начинается с сердцебиения, появляется одышка в покое и при нагрузке, постоянные боли в области сердца [7]. Однако, согласно наблюдениям большинства педиатров, дети редко предъявляют субъективные жалобы. Только 4-5 % пациентов детского возраста отмечают неприятные ощущения в области сердца в начале заболевания. Зато около 12 % больных предъявляют жалобы на усталость и утомляемость, особенно после занятий в школе [2][10].
При ОРЛ возможно развитие ревматического полиартрита, который поражает опорно-двигательный аппарат. Это второе по частоте клиническое проявление ОРЛ. Распространённость ревматического полиартрита варьирует по разным данным от 60 до 100 % [3]. Пациенты жалуются на боли в крупных суставах, невозможность двигаться, увеличение суставов в объёме [4]. Полиартрит может протекать изолированно или в сочетании с другим синдромом, чаще всего с кардитом. Особенностью заболевания является быстрое и полное обратное развитие при своевременном назначении противоревматической терапии.
Ревматические поражения нервной системы встречаются преимущественно у детей. Стоит отметить такое заболевание, как «малая хорея», или ревматическая хорея (хорея Сиденхама, пляска святого Вита). Она проявляется эмоциональной нестабильностью и насильственными, беспорядочными, непроизвольными движениями (гиперкинезами) верхней части туловища, верхних конечностей и мимической мускулатуры [1][2].
Ревматическая хорея встречается у 12-17 % детей, чаще болеют девочки от 6 до 15 лет [11]. Начало постепенное: у пациентов возникает плаксивость, раздражительность, подёргивания мышц туловища, конечностей, лица. Они жалуются на неустойчивость походки, нарушение почерка. Продолжительность хореи — от 3 до 6 месяцев. Заканчивается обычно выздоровлением, но у некоторых больных в течение длительного времени сохраняются астеническое состояние (повышенная утомляемость, неустойчивость настроения, нарушение сна), снижение тонуса мышц, смазанность речи [1][2].
Кольцевидная эритема — редкое, но специфическое клиническое проявление ОРЛ. Она появляется в период наибольшей активности процесса примерно у 7-17 % детей. Кольцевидная эритема представляет собой незудящую сыпь бледно-розовой окраски. Она не возвышается над уровнем кожи, появляется на ногах, животе, шее, внутренней поверхности рук. Элементы сыпи имеют вид тонкого ободка, который исчезает при надавливании. Диаметр элементов — от нескольких миллиметров до ширины детской ладони.
Подкожные ревматические узелки также являются редким признаком ОРЛ. Это округлые, плотные, безболезненные образования, варьирующие по размерам от 2 мм до 1-2 см. Они образуются в местах костных выступов (вдоль остистых отростков позвонков, краёв лопаток) или по ходу сухожилий (обычно в области голеностопных суставов). Иногда представляют собой скопления, состоящие из нескольких узелков. Часто сочетаются с тяжёлым кардитом.
К дополнительным клиническим проявлениям ОРЛ относят абдоминальный синдром (острую боль в животе) и полисерозит — воспаление серозных оболочек нескольких полостей тела (плевры, перикарда, брюшины и др.). Эти синдромы развиваются у детей на фоне высокой воспалительной активности. Абдоминальный синдром, обусловленный перитонитом (воспалением брюшины), проявляется острой диффузной болью в животе, иногда она сопровождается тошнотой и рвотой, вздутием живота, задержкой стула и газов.
Помимо перикардита возможно развитие плеврита (воспаления серозной оболочки, покрывающей поверхность лёгких). Плеврит может быть сухим или экссудативным. Сухой плеврит — это воспаление плевральных листков с образованием на них фибрина. Экссудативный — воспаление, сопровождающееся скоплением в плевральной полости экссудата различного характера. При ОРЛ чаще наблюдается сухой плеврит. В настоящее время это проявление ОРЛ наблюдается редко. Может протекать клинически бессимптомно или сопровождаться болью при дыхании, сухим кашлем, иногда выслушивается шум трения плевры [5][6][7].
Патогенез ревматизма
В ответ на проникновение стрептококковой инфекции организм начинает вырабатывать противострептококковые антитела. В то же время образуются иммунные комплексы, циркулирующие в крови и оседающие в микроциркуляторном русле. Стрептококк синтезирует токсины и ферменты. К токсинам относятся:
- стрептолизин О, который обладает кардиотоксическим действием, т. е. повреждает сердце;
- стрептолизин S, который обладает артритогенным действием, т.е. повреждает суставы.
Ферменты — это гиалуронидаза, стрептокиназа и дезоксирибонуклеаза, они участвуют в развитии воспаления.
Иммунная система распознает эти токсины и ферменты, начинает их атаковать, но под удар попадают миокард и соединительная ткань. Чаще всего поражается митральный клапан, реже происходит поражение аортального и трёхстворчатого клапанов. На разных стадиях ОРЛ возникают разные пороки сердца:
- Через 6 месяцев после начала атаки развивается недостаточность митрального клапана (митральный клапан не может полностью смыкаться, что вызывает обратный патологический ток крови из левого желудочка в левое предсердие).
- Через 2 года после атаки формируется митральный стеноз — сужение просвета клапанного кольца между левым предсердием и желудочком, что приводит к нарушению нормального выброса крови [4][9].
Установлено, что исход ревматизма определяется частотой формирования порока сердца, а частота формирования пороков сердца, в свою очередь, зависит от тяжести перенесённого ревмокардита. Известно также, что процент пороков сердца после первичного ревмокардита снизился в 2,5 раза. Следовательно, исход ревматизма стал более благоприятным.
Классификация и стадии развития ревматизма
Современная классификация ОРЛ была принята Ассоциацией ревматологов России (АРР) в 2003 году. Она существенно отличается от предыдущих классификаций ревматизма 1964 и 1990 гг. В частности, в соответствии с принятым новым названием болезни каждая повторная атака рассматривается как новый эпизод ОРЛ, а не обострение ревматизма как хронического заболевания. По современным представлениям эпизод ОРЛ может закончиться либо выздоровлением, либо формированием хронической ревматической болезни сердца (ХРБС) [4]. Стоит отметить, что хроническая ревматическая болезнь не может появиться в других органах, это поражение только сердца, при котором формируется порок сердца [4][9].
Классификация и стадии развития заболевания
Код ревматизма по МКБ10 — 100-102.
- Общеклинические интерпретации:
- острая ревматическая лихорадка — т. е. впервые возникшая;
- возвратная ревматическая лихорадка — возникшая после перенесённой предыдущей атаки ОРЛ.
- Общеклинические явления (возможные клинические проявления ОРЛ):
- основные: артрит, хорея, кардит, кольцевидная эритема, ревматические узелки;
- дополнительные: артралгии, абдоминальный синдром, лихорадка, серозиты.
- Результат:
- выздоровление;
- хроническая ревматическая болезнь сердца.
По классификации Н.Д. Стражеско и В.Х. Василенко есть несколько стадий нарушения кровообращения:
- I стадия (начальная) — недостаточность кровообращения проявляется только во время физических нагрузок. У пациента возникает одышка, учащённое сердцебиение, утомляемость. В покое этих симптомов не наблюдается. Гемодинамика не нарушена.
- II стадия (выраженная) — длительная недостаточность кровообращения, сопровождающаяся нарушением гемодинамики (застой в малом и большом кругах кровообращения). Признаки проявляются в покое.
- IIА стадия — в состоянии покоя симптомы недостаточности кровообращения выражены умеренно. Нарушения гемодинамики наблюдаются только в одном из отделов сердечно-сосудистой системы (в большом или малом круге кровообращения).
- IБ стадия — характеризуется выраженными гемодинамическими нарушениями с вовлечением всей сердечно-сосудистой системы (и большого, и малого кругов кровообращения).
- II стадия (конечная, дистрофическая) — проявляется серьёзными нарушениями гемодинамики, стойкими изменениями обмена веществ и необратимыми поражениями в структуре органов и тканей.
По классификации Нью-Йоркской ассоциации кардиологов есть несколько функциональных классов (ФК):
- 1 ФК — пациент перенёс или имеет заболевание сердца, но его физическая активность не ограничена. Привычные нагрузки не приводят к возникновению слабости, сердцебиения, одышки или ангинозных болей (давящих или сжимающих болей в области сердца).
- 2 ФК — пациент испытывает небольшие трудности с физической активностью. В покое состояние больного нормальное, но при обычных физических нагрузках появляется слабость, сердцебиение, одышка или ангинозные боли.
- 3 ФК — у пациента имеется заболевание сердца, которое значительно ограничивает его физическую активность. Больной чувствует себя комфортно только в состоянии покоя. При незначительных нагрузках появляется слабость, сердцебиение, одышка или ангинозные боли.
- 4 ФК — даже при минимальной физической нагрузке больные испытывают дискомфорт. Проявления сердечной недостаточности и синдром стенокардии могут проявляться в покое [12].
Осложнения ревматизма
Осложнения при ОРЛ: тромбозы глубоких вен, тромбоэмболия лёгочных артерий, застойная сердечная недостаточность, инфекционный эндокардит, нарушение ритма и проводимости.
Тромбоэмболия лёгочной артерии — угрожающее жизни состояние, при котором из вен нижних конечностей или из левого предсердия отрывается тромб и закупоривает всю лёгочную артерию (при этом наступает смерть) или мелкие её ветви (в этом случае прогноз более благоприятный).
Сердечная недостаточность — это симптомокомплекс, характеризующийся одышкой, сердцебиениями, отёками нижних конечностей, увеличением печени. В начальной стадии эти признаки не так сильно выражены и могут быть обратимы. В конечной стадии они необратимы и заканчиваются летальным исходом.
Инфекционный эндокардит — инфекционное полипозно-язвенное воспаление эндокарда (внутренней оболочки сердца). При этом заболевании страдает не только сердце, но и другие внутренние органы. На сердечных клапанах образуются скопления микроорганизмов (вегетации), они могут отрываться от сердца и с током крови попадать в другие органы, например в мозг, почки, кишечник. Там они вызывают закупорку сосудов (тромбозы) с соответствующей тяжёлой клиникой вплоть до летального исхода.
После перенесённой ОРЛ возможно формирование порока сердца. При возвратном (вторичном) ревмокардите число случаев последующего формирования порока сердца возрастает, особенно в подростковом возрасте. Ревматический процесс вызывает укорочение створок клапана (недостаточность) или сужение клапанного отверстия (стеноз). В результате возникают нарушения сердечного кровообращения и камеры сердца увеличиваются в размерах. Затем возникает и прогрессирует сердечная недостаточность.
Диагностика ревматизма
Для диагностики ОРЛ используют критерии Киселя — Джонса. Они были пересмотрены Американской кардиологической ассоциацией в 1992 году, а в 2003 году преобразованы Ассоциацией ревматологов России. Это очень важный шаг, так как он способствовал раннему распознаванию и правильной трактовке клинических явлений. Критерии Киселя — Джонса разделили на две группы: большие и малые.
К большим относятся:
- Кардит.
- Полиартрит.
- Хорея.
- Кольцевидная эритема.
- Подкожные ревматические узелки.
К малым:
- Клинические критерии: артралгия (боли в суставах), лихорадка.
- Лабораторные критерии: увеличение скорости оседания эритроцитов (СОЭ), повышение концентрации C-реактивного белка (СРБ).
- Признаки митральной и/или аортальной регургитации (патологического обратного тока крови из левого желудочка в предсердие) при эхокардиографии.
Данные, подтверждающие предшествовавшую БГСА-инфекцию (бета-гемолитическую стрептококковую А инфекцию)
- Положительная БГСА-культура, выделенная из зева, или положительный тест быстрого определения группового БГСА-Аr.
- Повышение титров противострептококковых антител.
Вероятность ОРЛ высока, если подтверждено два момента:
- У больного выявлено два больших критерия или один большой и два малых критерия.
- Больной ранее перенёс БГСА-инфекцию [1][2][9].
Случаи исключения:
- Изолированная («чистая») хорея в случае отсутствия других причин.
- «Поздний» кардит — длительное (более 2 месяцев) развитие клинических и инструментальных признаков вальвулита (воспаления тканей, образующих клапаны сердца) при отсутствии других причин.
- Повторная острая ревматическая лихорадка на фоне хронической ревматической болезни сердца (или без неё).
Лабораторная диагностика
- Общий анализ крови, анализ на уровень С-реактивного белка, на уровень антител к стрептококку и его токсинам.
- Исследование мазка из зева для обнаружения бета-гемолитического стрептококка группы А.
При подозрении на ОРЛ необходимо взять мазок из зева и кровь на АСЛ-О (антистрептолизин-О — антитела, которые организм вырабатывает против стрептолизина) [2][6]. Лабораторные показатели, как правило, коррелируют со степенью активности ревматического процесса за исключением хореи, при которой показатели могут быть нормальными [8][10].
Инструментальные методы
Для оценки поражения сердца применяют:
- электрокардиографию (ЭКГ) — помогает выявить нарушения ритма и проводимости сердца;
- фонокардиографию — позволяет выявить и дать характеристику шумов, тонов сердца;
- эхокардиографию (ЭХО КГ) для выявления клапанной патологии, перикардита.
Дифференциальный диагноз
- Инфекционный эндокардит — инфекционное воспаление внутренних оболочек камер сердца.
- Неревматический миокардит — воспаление сердечной мышцы (миокарда).
- Идиопатический пролапс митрального клапана — провисание створок левого предсердия в полость левого желудочка. При небольшой степени гемодинамические изменения незначительны и на общее состояние не влияют. При выраженной степени (3-4 стадия) могут быть признаки сердечной недостаточности. Дифференцировать необходимо с помощью ЭХО КГ.
- Клещевая мигрирующая эритема (Лайм-боррелиоз, или болезнь Лайма). Имеются в виду кожные проявления.
Лечение ревматизма
При ОРЛ, особенно с выраженным кардитом, больные должны соблюдать постельный режим в течение 2-3 недель. В дальнейшем необходимо включать комплексы лечебной гимнастики.
Пациентам с кардитом рекомендуется ограничить потребление поваренной соли и углеводов (примерно до 300 г в сутки). Считается, что эти вещества усиливают воспалительные процессы в организме [5]. Количество полноценных белков (мясо, творог, рыба, яйца, сыр) должно составлять не менее 2 г на 1 кг массы тела. Содержащиеся в них фосфолипиды оказывают защитное действие по отношению к инфекции.
Этиотропная (противострептококковая) терапия. Основа — препараты бензилпенициллина. Антибиотики назначают немедленно после установления диагноза ОРЛ, продолжительность лечения составляет 10 дней для большинства препаратов. Сразу после окончания курса антибиотиков назначается бензатин бензилпенициллин (экстенциллин, ретарпен) для вторичной профилактики ОРЛ [3][5]. При ОРЛ не рекомендуется назначать тетрациклин, левомицетин, так как стрептококк мало чувствителен к этим препаратам.
При тяжёлом течении заболевания (СОЭ 30 мм/час, кардит) назначаются глюкокортикоиды (ГКС). Препарат выбора — преднизолон 15-25 мг/сутки. Принимать следует в утренние часы в один приём до достижения терапевтического эффекта, в среднем курс составляет 2 недели. Один раз в 5-7 дней нужно снижать дозу на 2,5 мг. Общая продолжительность курса —1,5 -2 месяца
НПВП (нестероидные противовоспалительные препараты) назначают в следующих случаях:
- при слабо выраженном кардите;
- при ревматическом артрите без кардита;
- при минимальной активности процесса (СОЭ менее 30 мм/час);
- при необходимости продолжительного лечения после снижения высокой активности;
- после отмены ГКС;
- после повторной атаки острой ревматической лихорадки на фоне ревматического порока.
НПВП имеют выраженный противовоспалительный эффект и в течение 10-14 дней помогают снизить проявления лихорадки, артрита, приводят к положительной динамике кардита, улучшению лабораторных показателей. При длительном применении НПВП могут вызвать побочные реакции: изменение клеточных элементов крови, поражение слизистой желудочно-кишечного тракта и др. [1][3][5] С целью контроля периодически проводят исследования кала на скрытую кровь, по показаниям выполняют фиброгастроскопию, определяют лейкоциты и тромбоциты в периферической крови.
Симптоматическая терапия заключается в коррекции сердечной недостаточности, которая может развиться у больных с ревматическими пороками сердца или активным воспалением тканей, образующих клапаны сердца. Симптоматическое лечение подразумевает использование по показаниям сердечных гликозидов, диуретиков, и-АПФ и бета-блокаторов. Для лечения хореи назначают противовоспалительные препараты, при выраженных гиперкинезах дополнительно применяют нейротропные средства: фенобарбитал 0,015-0,03 г 3-4 раза в сутки или «Финлепсин» 0,4 г сут.
Прогноз. Профилактика
При своевременном и правильном лечении прогноз благоприятный. Если формируется порок сердца, то в дальнейшем необходима хирургическая коррекция (протезирование, пластика).
Профилактика
В соответствии с рекомендациями Комитета экспертов Всемирной организации здравоохранения (ВОЗ) различают первичную профилактику ревматической лихорадки (профилактику первичной заболеваемости) и вторичную (профилактику рецидивов болезни).
Первичная профилактика — это комплекс общественных и индивидуальных мер, которые направлены на предупреждение заболеваемости ангинами, фарингитами. Комплекс включает закаливание, повышение жизненного уровня, улучшение жилищных условий, обязательные прогулки на свежем воздухе.
Очень важно раннее лечение ангин и других острых заболеваний верхних дыхательных путей, вызванных стрептококком. Любое лечение ангины должно продолжаться не менее 10 дней. В этом случае возможно полное излечение стрептококковой инфекции.
Вторичную профилактику начинают ещё в стационаре, сразу после окончания 10-дневной терапии пенициллинами или макролидами. Важно иметь в виду — чем меньше возраст пациента при первой атаке, тем выше риск рецидива. Длительность вторичной профилактики определяется индивидуально.
- Пациенты без поражения сердца должны проходить противорецидивную профилактику минимум 5 лет после последней атаки, по крайней мере до 21 года, после этого возраста частота рецидивов, как правило, снижается.
- Больным, у которых есть поражение сердца, проводят профилактику до 40 лет.
- Если пациенты перенесли операцию на сердце, то вторичная профилактика проводится пожизненно [10].
Одновременно с осуществлением вторичной профилактики больным ОРЛ в случае присоединения острых респираторных инфекций, ангин, фарингита рекомендуется проведение текущей профилактики. Последняя предусматривает назначение 10-дневного курса лечения пенициллином.
Накопленный многолетний опыт свидетельствует о том, что бициллинопрофилактика наряду с комплексом других мероприятий является высокоэффективным средством предупреждения рецидива ОРЛ у детей и взрослых [6][8]. Однако, согласно многочисленным наблюдениям, при проведении бициллинопрофилактики у 0,7-5,0 % больных возникают побочные реакции, преимущественно аллергические.
Санаторно-курортное лечение — важное звено в комплексе реабилитационных (восстановительных) мероприятий больных ревматической лихорадкой в неактивной фазе заболевания или с минимальной степенью активности ревматического процесса. Таких пациентов направляют в санатории Крыма, Северного Кавказа, Сочи, Мацесты, Цхалтубо, Кисловодска. Больным с выраженной активностью ревматического процесса курортное лечение противопоказано [3][5].

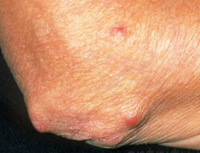
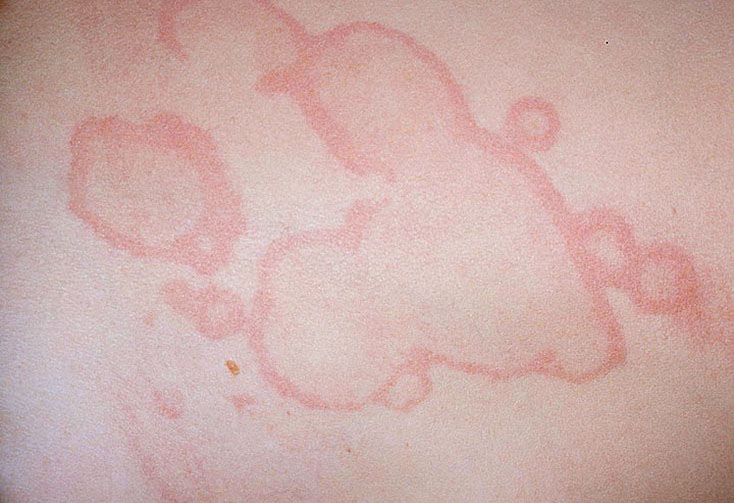
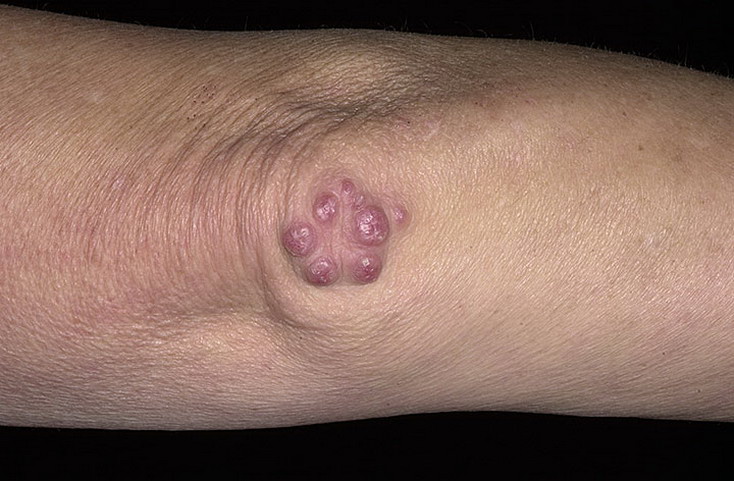
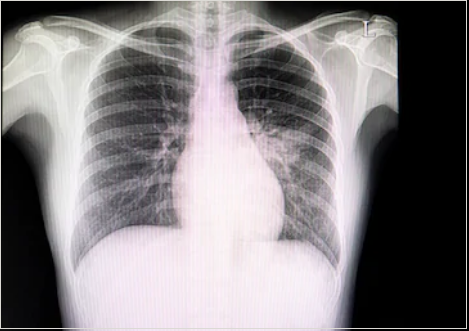



![Кольцевидная эритема [13] Кольцевидная эритема [13]](https://probolezny.ru/media/bolezny/revmatizm/kolcevidnaya-eritema-13_s.jpeg)





